Спондилоартрит - что это такое за заболевание, симптомы, виды, диагностика, лечение и осложнения
Невнимательное отношение к здоровью при появлении первых признаков заболевания может вызвать тяжелые последствия. Запущенное состояние при спондилоартрите приводит пациента к ограничению подвижности, появлению серьезных осложнений. Как развивается болезнь, какие имеет симптомы, методы диагностики и лечения – об этом в обзоре патологии позвоночника и суставов.
Анкилозирующий спондилоартрит
Опасность недуга таится в медленном развитии – пациент поздно замечает необратимые последствия. Спондилоартрит – что же это такое, в чем его опасность? Хроническое заболевание имеет системный характер, происходят дегенеративные изменения в позвоночнике, сопровождающиеся воспалением. По мере развития:
- Формируются анкилозы – участки сращивания позвонков.
- Возникает ригидность позвоночного столба – неподвижность, образование цельного костного сочленения.
- Развивается искривление позвоночника в грудном отделе – кифоз. В поясничном – лордоз – выпуклость изгиба вперед.
Спондилоартрит – это заболевание, которым, согласно статистике, чаще страдают мужчины. Патология охватывает 1,5% населения, у ребенка недуг встречает в 8% случаев от общего количества. Различают 2 вида болезни:
- анкилозирующий спондилит – поражаются связки, сухожилия, мышцы, в местах крепления к костям;
- серонегативная спондилоартропатия – воспалению подвержены суставы в позвоночной области, позвонки.
Исследованием анкилозирующего спондилита занимался известный ученый, поэтому она носит его имя – болезнь Бехтерева. Для патологии характерно:
- постепенное прогрессирование на все отделы позвоночного столба;
- стойкость болевого синдрома, усиливающегося в покое;
- поражения голеностопных, коленных суставов, крестцово-подвздошного, реберно-грудинного сочленения;
- скованность спинных, грудных мышц;
- превращение гибкого позвоночника в неподвижную кость.

Причины
Медики склоняются к мнению – анкилозирующий, серонегативный спондилоартрит развиваются как результат агрессивности иммунной системы, которая проводит атаку тканей, связок, суставов собственного организма. Это объясняется генетической предрасположенностью. У носителей антигена HLA-B 27:
- собственные ткани принимаются как враждебные;
- организм прилагает усилия для их отторжения;
- начинается воспаление мягких тканей, сухожилий, тазобедренных, коленных суставов;
- основной очаг поражения – реберно-позвоночное сочленение, крестец, позвоночник.
Этиология болезни Бехтерева находится в стадии изучения. Считается, что развитие дегенеративных поражений позвоночника, суставов, может вызвать изменение иммунного статуса, спровоцированного:
- паразитарными инфекциями;
- энтеробактериями;
- штаммами Klebsiella;
- стафилококками;
- кишечными инфекционными патологиями;
- болезнями, передающимися половым путем;
- двухсторонним сакроилеитом;
- псориазом;
- травмами позвоночника;
- гормональными нарушениями.
Классификация
Для точного описания всех состояний при болезни Бехтерева пользуется классификацией. Она включает разделения по стадиям развития патологии, лабораторным данным. По функциональной недостаточности отмечаются:
|
Стадия |
Характеристика |
Показания рентгена |
|
I (начальная) |
Небольшое сдерживание подвижности |
Изменения отсутствуют или наблюдаются нечеткие контуры сочленений, ограниченный субхондральный склероз |
|
II |
Движение имеет умеренное ограничение |
Сужение суставной щели |
|
III (поздняя) |
Подвижность в суставах, позвоночнике сдержанна |
Выражены признаки анкилоза |
По результатам лабораторных исследований выделяют стадии активности процессов:
|
Симптомы |
Скованность в позвоночнике, суставах |
СОЭ, мм/час |
С-реактивный белок |
|
|
Первая (минимальная) |
Ограниченная подвижность |
По утрам |
До 20 |
+ |
|
Вторая (умеренная) |
Устойчивые боли в суставах |
Продолжительность до трех часов |
До 40 |
+ + |
|
Третья (прогрессирующая) |
Постоянный болезненный синдром, поражения внутренних органов, развитие анкилоза |
Целый день |
Более 40 |
+ + + |
По фазам развития воспалительный процесс подразделяют на обострение и ремиссию. Различают первичный тип болезни Бехтерева – идиопатический, возникающий без предшествующих заболеваний, вторичный – как результат осложнений после воспалительных, инфекционных патологий. По степени поражения выделяют формы патологии:
- центральная – болезнь позвоночника;
- ризомелическая – добавляется поражение тазобедренных, плечевых сочленений;
- периферическая – дополнительно охвачены локтевые, коленные суставы;
- скандинавская – кроме позвоночника, болят мелкие сочленения стопы, кистей.
По характеру течения классифицируют стадии анкилозирующего спондилоартрита:
- медленное прогрессирование болезни;
- к небольшому развитию патологии добавляются периоды обострения;
- быстрое прогрессирование анкилоза за короткий отрезок времени;
- септическое развитие – острое начало с повышением температуры, лихорадкой, возникновением висцерита.
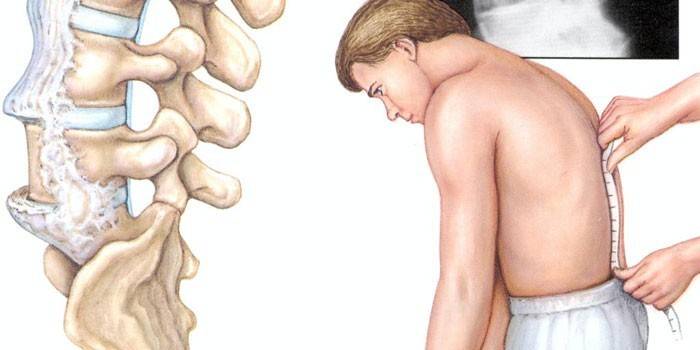
Симптомы спондилоартрита
Заболевание имеет много общих признаков с другими патологиями, отличающимися дегенеративно-воспалительным течением. Для спондилоартрита характерно медленное развитие процессов от пояснично-крестцовой области до шейного отдела позвоночника. Отличительные симптомы болезни Бехтерева:
- воспаление подвздошно-крестцового сочленения – сакроилеит;
- проблемы сгибания, разгибания позвоночника;
- заболевание радужной оболочки глаз – ирит.
Воспалительный процесс характеризуется:
- развитием болезни у мужчин молодого возраста;
- сильными болями в спокойном состоянии, уменьшающимися при движении;
- увеличением напряжения мышц с последующей их атрофией;
- ограничением подвижности позвоночника, заканчивающимся необратимой стадией, инвалидностью;
- изменением походки;
- сложностью поворота головы;
- нарушением функций дыхания;
- повышением температуры;
- ознобом;
- потливостью;
- слабостью.
По-своему проявляются симптомы болезни Бехтерева у женщин и детей. Характерные особенности воспалительного процесса:
- у мальчиков, чаще в возрасте от 9 до 16 лет, в начале недуга наблюдается периферический спондилоартрит с поражением тазобедренных, коленных суставов, в острой форме развивается воспаление связок, увеит – болезнь глаз;
- у женщин обострения чередуются с длительной ремиссией, чаще встречается недостаточность аортных клапанов, одностороннее поражение крестцово-подвздошного сочленения, гипохромная анемия.
Первые признаки
Опасность заболевания в том, что пациенты легкомысленно относятся к появлению проблем в поясничном отделе позвоночника. Они начинают беспокоиться, когда возникают симптомы скованности. Первыми признаком патологии становятся:
- появление болей в нижней части спины;
- поражение периферийных суставов, сопровождающееся повышением температуры;
- боли в области грудной клетки;
- снижение аппетита;
- потеря веса;
- общая слабость;
- припухлость суставов на верхних, нижних конечностях;
- ощущение твердости в области бедер, поясничного отдела позвоночника в утренние часы.
Воспалительный процесс продолжается длительное время, что усложняет его диагностику. Пациент обращается к специалистам поздно, при активном развитии заболевания, когда наблюдаются:
- усиление болей;
- неприятные ощущения в других отделах позвоночника;
- воспалительные процессы в оболочке глаз;
- сутулость;
- уменьшение подвижности позвоночника;
- напряженность мышц спины.
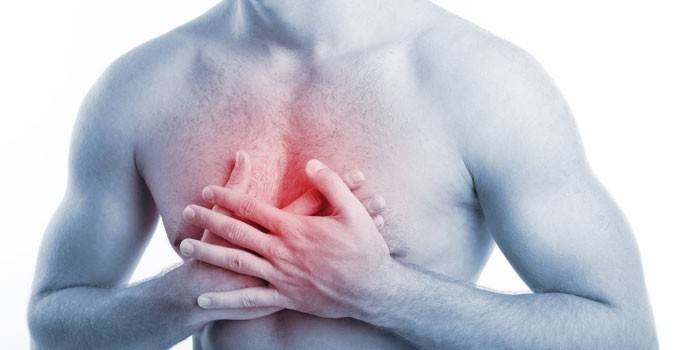
Болевой синдром
Болезнь Бехтерева характеризуется широтой и разнообразием проявления болей. Отличительный признак недуга – усиление ощущений во сне, утром, в состоянии покоя. Болезненный синдром появляется:
- сначала в пояснично-крестцовом отделе позвоночника;
- распространяется на грудные, тазовые сочленения;
- в ягодичных мышцах, отдается в бедро;
- в шейном отделе, сопровождается головокружением, нарушением координации как результата сдавливания сосудов при поражении позвонков;
- при жевании, когда воспаление достигло челюстно-лицевых суставов.
При развитии недуга болезненный синдром:
- усиливается при наклонах, поворотах, кашле;
- носит эпизодический характер или бывает постоянным, ноющим;
- из области поясницы иррадиирует в ноги;
- уменьшается от действия анальгезирующих, противовоспалительных лекарственных препаратов;
- затихает при активном движении, от применения горячей воды в ванной, душе;
- проявляется при спазмированных мышцах спины, грудной клетки;
- охватывает сердце – при появлении недостаточности клапана аорты;
- наблюдается в области почек при их поражении во время недуга.
Внепозвоночные симптомы
При болезни Бехтерева нередко наблюдаются внесуставные проявления. Среди первых признаков выделяются напряжения, спазмы в мышцах спины, шеи, груди. Отмечаются внепозвоночные симптомы заболевания:
- воспаление почек;
- патологии мочеполовой системы – развивается уретрит, цервицит;
- изменения на кожных покровах, ногтях, когда диагностирован псориатический спондилоартрит;
- поражения глаз, сопровождающиеся светобоязнью, слезотечением, покраснением, болью, нарушением четкости зрения.
К внесуставной симптоматике относятся результаты повреждения других систем организма, вызванные заболеванием:
- воспалительные процессы в тканях сердца – миокардит, клапанные пороки;
- повышение температуры как реакция на заболевание суставов;
- атрофия мышц ягодиц;
- общее недомогание;
- резкое похудение;
- одышка как результат ухудшения дыхания, вызванного скованностью грудной клетки;
- нарушение функции миокарда;
- фиброз верхних отделов легких;
- проблемы мочеиспускания;
- неврологические проявления.
Диагностика спондилоартрита
Когда пациент обращается к доктору, важно провести правильное обследование, чтобы точно определить это заболевание. Диагностика включает осмотр пациента, сбор анамнеза. Врач назначает:
- физикальное обследование – осмотр, пальпацию, перкуссию;
- функциональные пробы на наличие сакроилеита – главного признака воспалительного процесса;
- рентгенографию легких, крестцово-подвздошного сочленения;
- лабораторные исследования;
- УЗИ почек;
- электрокардиограмму;
- консультации кардиолога, окулиста, травматолога, терапевта;
- дифференциальные исследования.
Функциональная
Для диагностики болезни пользуются функциональными пробами. Они носят имена врачей, впервые их исследовавших. Большой вклад в изучение внес терапевт Б. П. Кушелевский, описавший симптомы заболевания. Пробы на наличие воспаления носят его имя:
|
Симптом Кушелевского |
Положение пациента лежа |
Признак воспаления |
|
I |
На спине |
При резком надавливании на гребешки подвздошных костей сильная боль в крестце |
|
II |
На боку, нога согнута в коленном суставе, немного отведена в сторону |
При рывкообразной нагрузке на область таза выраженная болезненность в крестцовом отделе |
Третий симптом Кушелевского определяется в положении лежа на спине:
- больной сгибает в колене правую ногу;
- отводит ее в сторону;
- доктор упирается рукой на согнутое колено;
- другой кистью нажимает на тазовые кости с противоположной стороны тела;
- при спондилоартрите появляется резкая боль в крестце – свидетельство болезни Бехтерева;
- диагностика повторяется для другой стороны.
Для выявления воспаления в крестцово-подвздошном суставе используют специальные пробы. К ним относится симптом:
- Зацепина – боли при надавливании в место крепления к позвонкам X-XII ребер.
- Форстье – определение формы осанки. Пациент прикасается к стене пятками, туловищем, головой. Отсутствие контакта в одной из точек – свидетельство спондилоартрита.
Часто применяемые пробы на выявлении воспалительного процесса:
- Макарова I – болезненность при поколачивании крестцово-поясничного сочленения молоточком;
- Макарова II – боли в крестцово-подвздошной области при резком сведении и разведении ног в положении лежа на спине;
- симптом тетивы – при наклонах туловища назад и вперед на стороне сгибания прямые мышцы спины не расслабляются.
Лабораторная
Важные составляющие диагностики заболевания – лабораторные исследования. Большое значение имеет общий анализ крови, определяющий активность процесса по показателю СОЭ. Биохимическое исследование выявляет:
- повышенный С-реактивный белок;
- альфа-1, альфа-2, гамма-глобулины;
- билирубин прямой и общий;
- белок, его фракции;
- серомукоид;
- фебриноген;
- тимоловую пробу;
- щелочную фосфатазу;
- креатин;
- мочевину.
Для выявления тяжести заболевания, проводятся дополнительные лабораторные исследования. Диагностика спондилоартрита включает:
- определение уровня глюкозы крови;
- общий анализ мочи;
- ревматологические пробы – фибриноген, ревматоидный фактор, С-реактивный белок;
- определение в сыворотке крови иммуноглобулинов классов M, G, антигена HLA-В 27.
Раньше всего изменения начинаются в суставах крестцово-подвздошного соединения. Их выявляют на ранней стадии методом сцинтиграфии. Точные результаты дает рентгенологическое исследование. Отмечают стадии поражения:
- I – суставные поверхности имеют нечеткий контур, щель сустава расширена, определяется умеренный субхондральный склероз;
- II стадия – склеротические поражения хрящей, сужение межсуставного промежутка;
- III – частичный анкилоз;
- IV стадия – полная неподвижность крестцово-подвздошного сочленения, симптом квадратизации позвонков.
Дифференциальная
Для успешной остановки воспалительного процесса необходимо отличить спондилоартрит от множества других заболеваний, имеющих схожие симптомы. Для этого проводятся специальные диагностические мероприятия. Отличительные характеристики болезни Бехтерева:
- наличие симптома квардратизации позвонков;
- симметричность проявления признаков в крестцово-подвздошном соединении;
- равномерность поражения всех отделов позвоночного столба.
Отмечаются характерные особенности болезней со схожим клиническим течением:
|
Отличительные симптомы |
|
|
Остеохондроз позвоночника |
Усиление боли при нагрузках, нет сакроилеита |
|
Гиперостоз Форестье |
Нет воспаления, изменений высоты межпозвоночных дисков |
|
Сакроилеит при наличии бруцеллеза |
Не вызывает деформацию позвоночника, имеет картину инфекционной болезни |
|
Ревматоидный артрит |
Преимущественное поражение суставов нижних, верхних конечностей |
Среди заболеваний, которые необходимо дифференцировать при диагностировании спондилоартрита:
|
Характерные симптомы |
|
|
Псориатический артрит |
Начало процессов с пальцев стоп, осевой тип поражения |
|
Неспецифический язвенный колит |
Заболевание нижних конечностей мигрирующего характера |
|
Болезнь Крона |
Острый моноартрит голеностопного, коленного сустава, сопровождаемый узловатой эритемой |
Лечение спондилоартрита
Задача, которую ставят врачи-вертебрологи при диагностировании заболевания, – остановка прогрессирования, ослабление симптомов, уменьшение воспалительного процесса. Существуют немедикаментозные и лекарственные способы лечения. К первым относятся:
- ежедневная утренняя зарядка;
- регулярные занятия физкультурой;
- сон на твердой поверхности, без подушки;
- контроль массы тела – не допускается повышение;
- дыхательная гимнастика – останавливает деформацию грудной клетки;
- закаливающие процедуры;
- поддержание правильной осанки.
Для улучшения состояния пациентов назначают эффективное лечение:
- препараты, снимающие воспаление, боли;
- иммунокоррегирующие средства;
- лекарства, улучшающие микроциркуляцию в тканях;
- глюкокортикоиды – при тяжелом течении болезни;
- миорелаксанты, снимающие спазмы;
- аппаратные физиопроцедуры;
- грязелечение;
- ванны;
- лечение в санаториях;
- хирургическая операция для исправления деформации, если диагноз – аксиальный спондилоартрит с тяжелым изменением суставов;
- при поражении тазобедренного сочленения – протезирование для восстановления подвижности.
Медикаментозная терапия
В лечении спондилоартрита немаловажная роль уделяется медикаментозным препаратам. Группы лекарств отличается воздействием. Вертебрологи назначают:
|
Препараты |
Действие |
|
|
Иммунокорректоры |
Вобэнзим |
Уменьшает развитие аутоиммунных состояний |
|
Иммунодепрессанты |
Дипроспан Азатиоприн |
Снижают иммунную активность, вызывающую болезнь |
|
Метотрексат |
Цитостатик, негормональный иммунодепрессант |
|
|
Противовоспалительные |
Сульфасалазин |
Оказывает антибактериальное, антифлогистическое влияние |
|
Индометацин |
Нестероидное противовоспалительное средство – уменьшает отек, боли |
Эффективностью при лечении спондилоартрита отличаются:
|
Препараты |
Действие |
|
|
Глюкокортикоиды (гормональные средства) |
Кеналог Метипред Преднизолон |
Лечат воспаление при тяжелой стадии заболевания, имеют иммунодепрессивное действие |
|
Миорелаксанты |
Мидокалм Баклофен |
Снимают спазмы, уменьшают нагрузку на мышцы |
|
Хондропротекторы |
Дона Структум |
Замедляют деформацию хрящевой ткани, ускоряют образование синовиальной жидкости |
|
Сосудистые средства |
Трентал Никотиновая кислота Пентоксифиллин |
Стимулируют микроциркуляцию, обменные процессы, улучшают питание тканей |
Физиотерапия
Облегчить состояние пациента при любой стадии спондилоартрита помогают физиотерапевтические процедуры. Сеансы способствуют остановке прогрессирования заболевания. Курс лечения содействует:
- активизации кровообращения;
- ускорению обменных процессов;
- нормализации питания тканей;
- устранению болезненных симптомов;
- ускорению иммунологических реакций.
Врачи назначают для лечения спондилоартрита:
- ультрафиолетовое облучение – оказывает обезболивающее, противовоспалительное действие;
- фонофорезфорез с гидрокортизоном – снимает болевой синдром, уменьшает отеки;
- рефлексотерапию – воздействует на акупунктурные точки;
- грязелечение – снижает воспаление, активизирует кровообращение, ускоряет обменные процессы;
- ультразвуковое лечение – повышает объем движений;
- магнитотерапия – улучшает микроциркуляцию, трофику в тканях.
Неактивная стадия заболевания предполагает применение бальнеотерапии. Скипидарные, йодобромные, радоновые, сульфитные ванны уменьшают воспалительный процесс, останавливают прогрессирования анкилоза. Помогает устранить болевые симптомы:
- электрофорез с Лидазой, Новокаином;
- транскраниальная электростимуляция – воздействие на головной мозг током определенной частоты;
- магнитотерапия.
Спондилоартрит поясничного отдела позвоночника лечат с помощью физиопроцедур, укрепляющих мышечный корсет, улучшающих питание тканей, увеличивающих подвижность. Высокой эффективностью отличаются:
- лазерная терапия;
- индуктотермия;
- дециметровая терапия на надпочечники;
- парафинолечение;
- озокеритотерапия;
- диадинамические токи;
- криотерапия.
ЛФК и массаж
Если пациенту поставили диагноз спондилоартрит, его утро должно начинаться с зарядки. Это поможет сохранить объем движений, создать позитивный настрой на весь день, устранить скованность. Кроме этого, нужно регулярно проводить занятия ЛФК. Постоянные умеренные нагрузки:
- остановят прогрессирование болезни;
- станут профилактикой деформаций;
- активизируют кровообращение;
- восстановят ослабленные мышцы;
- нормализуют дыхание.
Анкилоз будет прогрессировать при отсутствии постоянных занятий. Физические упражнения помогут:
- лечить появившиеся деформации;
- увеличить мышечную массу;
- уменьшить боли;
- снять спазмы;
- укрепить осанку, мышечный корсет;
- повысить работоспособность суставов;
- устранить сутулость;
- восстановить координацию движений;
- активизировать работу ЖКТ, сердечно-сосудистой системы.
Комплекс упражнений подбирает врач для пациента индивидуально с учетом стадии заболевания, самочувствия. Занятия нужно проводить каждый день по 30 минут. Физкультура включает упражнения на:
- мышцы области шеи, выпрямители спины;
- координацию движений;
- укрепление мышц разгибания позвоночника, спины;
- равновесие;
- разработку тазобедренного сустава, конечностей;
- увеличение объема вдоха.
Не меньшую роль в остановке прогрессирования спондилоартрита играет лечебный массаж. Процедуру проводят курсом из 10 сеансов в период, когда нет обострений, сильной боли. Массаж помогает:
- уменьшить напряжения в мышцах;
- снять спазмы;
- активизировать кровоток;
- наладить питание суставов, позвоночника;
- доставить к тканям кислород;
- остановить процесс анкилозирования;
- защитить суставы от шлаков.
Больному назначают классический массаж поверхности спины, грудной клетки, шейного отдела, поясничной области. При этом происходит воздействие на мышцы, кожные покровы, жировую клетчатку. Кроме того, используют подводный, точечный, сегментарный массаж. Процедуры происходят в щадящем режиме, исключающем надавливание, вибрации, похлопывания. Рекомендованные движения:
- поглаживание;
- растирание;
- выжимание;
- разминание.

Осложнения
Полностью вылечить анкилозирующий спондилит невозможно. Удается только остановить прогрессирование болезни, ослабить симптомы. Если вовремя не заняться лечением, возможно появление серьезных осложнений. Кроме поражения суставов, позвоночника, недуг охватывает органы зрения. Развивается:
- эписклерит;
- иридоциклит;
- ирит;
- увеит;
- глаукома;
- катаракта;
- полная потеря зрения.
Серьезное заболевание поражает другие системы, провоцируя развитие:
- нарушения функций легких, фиброз;
- вторичного амилоидоза, нефропатии – патологий почек;
- болезней сердца, сосудов – нарушения проводимости, клапанных пороков, миокардита;
- проблем дыхательной системы;
- компрессионного перелома;
- повреждения спинного мозга;
- инфаркта;
- инсульта;
- нарушения гемодинамики;
- атлантоаксилярного подвывиха;
- состояния, гарантирующего получение инвалидности.
Профилактика
Чтобы не возникло такое тяжелое заболевание, как спондилоартрит, требуется внимательное отношение к своему здоровью. При появлении симптомов патологии позвоночника нужно обратиться за помощью к специалистам, пройти обследование. Ранняя диагностика:
- помогает остановить воспалительный процесс;
- облегчает симптомы;
- улучшает качество жизни.
Поскольку точная причина спондиоартропатии неизвестна, желательно исключить факторы, способствующие воздействию на функционирование иммунной системы. Среди них:
- воспаления пазух носа;
- паразитарные инвазии;
- дисбактериоз;
- хронический тонзиллит, фарингит;
- герпес;
- сезонные вирусные болезни;
- инфекции мочеполовой системы.
Предупредить прогрессирование болезни позвоночника, суставов помогут:
- ежедневная зарядка;
- отсутствие стрессов, неврозов;
- умеренные физические нагрузки;
- противодействие нервным напряжениям;
- нормализация отдыха – исключение перегрузок;
- занятия плаванием;
- закаливание;
- ограничение нагрузок на позвоночник при работе, занятиях спортом;
- безопасная половая жизнь.
Видео
Статья обновлена: 13.05.2019
