Что нельзя есть при аллергии
Во всех продуктах содержатся белки (антигены), которые иммунная система может ошибочно воспринимать как угрозу. Они вызывают пищевую аллергию. У детей такая реакция организма со временем исчезает или ослабевает, а взрослые страдают от нее всю жизнь. Болезнь лечится диетой и отказом от запрещенной пищи. Игнорирование правил вызывает опасные последствия, вплоть до смертельного исхода.
Как питаться при аллергии
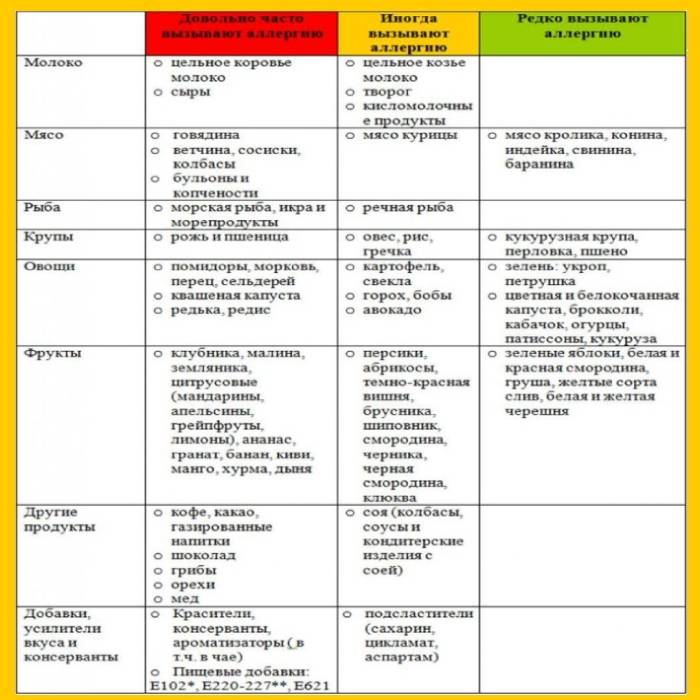
Для решения проблемы с реакцией организма на раздражители соблюдают диету. Грамотно подобранное меню уменьшает интенсивность нежелательных реакций и позволяет выявить опасные для здоровья продукты.
Питание при аллергии основывается на ограничении количества потенциальных раздражителей или их полном исключении.
При составлении рациона учитывают тип болезни, тяжесть и интенсивность проявления симптомов. Врачи подбирают меню с учетом возраста аллергика, состояния иммунитета и наличия сопутствующих заболеваний.
Общие принципы гипоаллергенной диеты:
- Дробное питание – 5–6 раз в сутки.
- Энергетическая ценность дневного рациона не более 2000–2500 ккал в зависимости от пола, возраста и физических нагрузок.
- Способы приготовления блюд: варка, запекание, на пару.
- Ограничение питьевой жидкости при отеке ног, лица, рук.
При известном типе аллергии
Принципы диеты, если пищевой раздражитель выявлен:
- Продолжительность гипоаллергенного питания составляет 3 недели для взрослых, 10 дней – для детей. При острой форме диета при аллергии соблюдается до исчезновения симптомов.
- Из меню убирают аллерген и все, что с ним связано. К примеру, если организм негативно реагирует на мед, запрещается употребление пчелиного продукта и применение косметики с маточным молочком.
- Конкретный раздражитель постепенно вводят в рацион маленькими дозами, чтобы иммунитет привык к белку и перестал реагировать. Процесс должен проходить под контролем врача.
Если аллерген не установлен
Когда причина реакции на еду неизвестна, сдают анализ крови на иммуноглобулины. Проводится скрининг на основные пищевые раздражители. До обследования и выяснения аллергена применяется диета как способ диагностики и лечения.
Принципы питания:
- Исключите жареные, копченые, маринованные, консервированные продукты с красителями, стабилизаторами или ароматизаторами.
- Потребление соли, специй, сахара уменьшите или уберите из рациона совсем (при острой аллергии).
- Используйте бульоны после 2–3 смен воды.
- Откажитесь от высокоаллергенной пищи. Новую еду вводите в меню постепенно (каждые 3 дня). Если на низкоаллергенную пищу не будет реакции, можно переходить к следующей группе продуктов.
- Уменьшите потребление мяса, яиц, рыбы, кисломолочных продуктов.
- Уберите из рациона алкоголь. Спиртное раздражает слизистую желудка, а некоторые виды горячительных напитков вызывают сильные аллергические реакции.
Группы аллергенных продуктов
Пищевые раздражители отличаются по степени влияния на организм. Выделяют 3 группы провокаторов, которые становятся причиной аллергии с разной долей вероятности.
Высокоаллергенные

Группа характеризуется побочными реакциями практически в 100% случаев. Эти продукты опасно добавлять в меню людям, которые уязвимы к пищевым раздражителям.
Запрещенная еда при аллергии:
- молоко;
- рыба морская;
- мясо;
- яйца куриные;
- шоколад, орехи, кофе или мед;
- грибы, пшеница, цитрусовые;
- помидоры, тыква, свекла, морковь или щавель;
- клубника, гранат, малина, земляника;
- сухофрукты;
- майонез, соусы, кетчуп, приправы, специи, соль.
Среднеаллергенные
Продукты, которые вызывают сыпь, слезотечение или опухание лица в 50 % случаев употребления. Такую пищу включайте в меню только в период ремиссии.
Среднеаллергенные продукты:
- свинина, говядина или индейка;
- картофель, бобовые;
- зеленый перец;
- рожь, ячмень, кукуруза или гречка;
- арбуз, клюква, персик, банан, красная смородина;
- яйца перепелиные.
Низкоаллергенные
Группа редко вызывает побочные действия со стороны иммунитета. Это пищевые продукты, которые разрешено использовать для составления меню аллергиков при слабой или средней степени болезни.
Гипоаллергенные ингредиенты:
- огурцы, зелень, репа, кабачки или капуста брюссельская;
- натуральная кисломолочная продукция;
- баранина, кролик;
- овсяная, перловая и рисовая крупы;
- печень, язык, почки свиные или говяжьи;
- сливочное, подсолнечное либо оливковое масло;
- крыжовник, зеленые яблоки и груши, чернослив, белая черешня.
Запрещенные продукты по типам аллергии
Аномальная реакция иммунитета наблюдается на разные виды пищи. Самой опасной считается еда из высокоаллергенной группы.
Следует отличать непереносимость продукта от пищевой аллергии: в первом случае причиной реакции становятся проблемы с желудочно-кишечным трактом.
Молочная
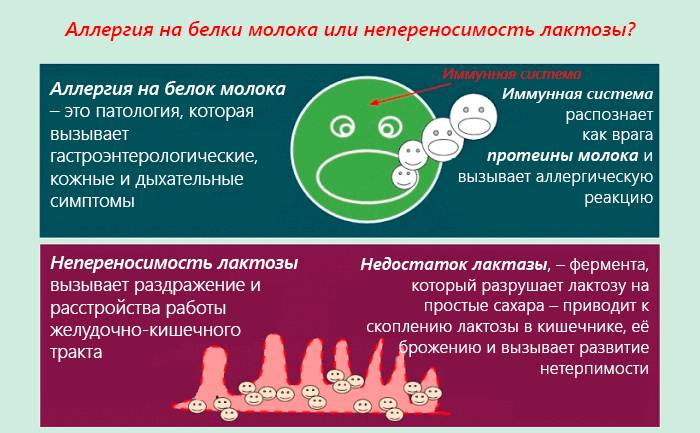
Считается одним из распространенных типов аллергии, особенно у детей до 3 лет – 2,5 %. Реакцию вызывает белок коровьего молока. Внимательно читайте этикетки с составом на упаковке продуктов.
Что нельзя есть:
- молоко цельное, обезжиренное, сгущенное или домашнее;
- масло сливочное, пахту, все виды казеина;
- лактозу (молочный сахар);
- сыр, творог, сметану;
- сливки, крем заварной, пудинг;
- сыворотку;
- йогурт.
Иногда молочный белок содержат:
- маргарин, выпечка или шоколад;
- заменители молока (ореховые, соевые или рисовые);
- закваска, хлебобулочные и кондитерские изделия;
- тунец или моллюски, которых вымачивают в молоке.
Яичная

Занимает второе место после молочной. Опасность представляет альбумин – белок яйца. С возрастом у большинства детей аллергия проходит. Взрослым тяжелее избавиться от проблемы.
Чего следует избегать:
- яиц куриных в любом виде;
- безе, суфле, нуги, мороженого;
- майонеза, соусов;
- заменителей яиц;
- изделий с заварным кремом;
- зефира, леденцов и марципанов;
- напитков со сливками или взбитыми яйцами, шипучки.
Перекрестные аллергены:
- пух, мясо или перо птиц;
- яйца (утиные, гусиные, индюшиные);
- вакцины против гриппа либо клещевого энцефалита;
- некоторые лекарства.
Арахисовая

Источник аллергии – плоды земляного ореха и масло из них. Частота встречаемости – 1,7 %. Чаще других вызывает летальный исход от анафилактического шока.
Нельзя есть во время аллергии арахисовое масло (прессованное, холодного отжима, высвобожденное), люпин (заменитель муки) и ореховые заготовки.
Другие запрещенные продукты, в которые в процессе производства может попасть арахис:
- вегетарианская пища;
- заправки и соусы для салатов;
- горячий шоколад, печенье;
- пироги;
- маринады и глазурь.
Ореховая

Аллергия на древесные плоды встречается у 1,5 % людей. К орехам относят грецкие и бразильские, миндаль, кешью, фундук или фисташки. Не путайте их с арахисом, который ближе к семенам подсолнечника и бобовым.
Нельзя употреблять в пищу:
- все виды орехов;
- масло, пасту и соусы на основе древесных плодов;
- натуральные и искусственные экстракты орехов.
Источники перекрестной аллергии:
- конфеты, шоколад, печенье;
- крекеры, хлопья, энергетические батончики;
- индийские, тайские или вьетнамские блюда;
- соусы, замороженные десерты.
Соевая

Организм негативно реагирует на протеин в бобовых. Соя часто вызывает нежелательные реакции у детей до 4 лет. Взрослые редко не переносят бобовые.
Запрещенные продукты, которые есть нельзя:
- соевое масло либо соус;
- тофу или текстурированный растительный белок;
- соевые молоко, сыр, йогурт, мука.
Продукты, в которых содержится соя:
- крахмал растительный;
- блюда азиатской кухни;
- овощные бульоны;
- консервированная пища;
- детские смеси, злаки.
Пшеничная

Причиной этой аллергии считается чувствительность иммунитета к глютену – растительному белку из пшеницы, ячменя или ржи. Проблема часто встречается у младенцев. Если иммунитет постоянно укреплять, к 12 годам ребенок избавляется от проблемы.
Что есть нельзя:
- муку;
- отруби;
- пророщенные зерна пшеницы;
- хлеб и выпечку;
- макароны или крахмал.
Рыбная

Немедленный тип аллергии, т. е. проявляется через несколько минут после употребления запрещенной пищи. Реакция на морскую рыбу возникает на 70% чаще, чем на речную. Аллергия на рыбу не означает запрет на морепродукты (устрицы, креветки или мидии).
Что нельзя употреблять:
- палтуса, тунца и лосося;
- анчоуса, камбалу, треску;
- форель, сайру, рыбу-меч;
- хека, тилапию или пикшу;
- рыбий жир, икру и желатин.
Что будет, если съесть запрещенный продукт

Аллергические реакции различаются по степени тяжести и видам: местные, локальные или системные. Опасен анафилактический шок: после употребления аллергена резко снижается давление, наблюдаются одышка, судороги и потеря сознания.
Лечение – укол адреналина, который предотвращает остановку сердца и смерть человека.
Симптомы по типам аллергии:
- Молочная. Вызывает повышенное газообразование, снижение аппетита, высыпания или кожный зуд. У некоторых наблюдаются кашель, насморк.
- Яичная: сыпь на теле (с зудом, покраснением), рвота, тошнота, диарея, отек слизистой.
- Арахисовая: опухание гортани, чихание, слезотечение, волдыри или красные пятна на лице, руках, теле.
- Ореховая: зуд и дерматит вокруг рта, затрудненное дыхание, учащенное сердцебиение, рвота.
- Соевая: крапивница (волдыри, похожие на ожог от одноименного растения), покраснение участков тела, одышка, тошнота и слабость.
- Пшеничная: зудящие и шелушащиеся высыпания, дыхательный спазм бронхов, боли в животе, расстройство кишечника.
- Рыбная: отек или покраснение глаз, слезотечение, осиплость голоса, метеоризм, рвота.
Видео
Статья обновлена: 12.09.2019
